
Резко вступило в спину что делать?
Резко вступило в спину что делать?
Прострел в пояснице является состоянием острым, появляющимся внезапно в виде резкой, жгучей, режущей болезненности в поясничном отделе позвоночного столба. Второе название такого состояния — «люмбаго».
Существует и формулировка данного состояния, в которомпрострел в пояснице рассматривается как проявление острого пояснично-крестцового радикулита (поясничного радикулита), который был вызван каким-либо видом раздражения корешка спинного мозга на уровне поясничного отдела.
Есть схожий с люмбаго (прострел в пояснице) термин «люмбалгия». Люмбалгия — это болезненность в пояснице, отличающаяся от люмбаго меньшей интенсивностью и хроническим проявлением.
СИМПТОМЫ ПРОСТРЕЛА В ПОЯСНИЦЕ
Прострел в пояснице и появление приступа боли в пояснице может спровоцировать любое неосторожное, резкое движение, после чего у человека мгновенно возникает чувство вхождения пули или острия ножа в поясничной области спины. Такое состояние может оставаться несколько секунд, минут, часов и даже дней или недель. Усиливают болезненность резкие движения и колебания, такие как чихание или кашель.
Прострел в пояснице заставляет человека согнуться и принять позу, в которой болезненность наименьшая (анталгическую, обезболивающую), при этом уплощаются физиологические кифоз и лордоз, напрягаются мышцы корсета спины, они становятся словно каменными. Не смотря на это чувствительность и рефлексы сухожилий не изменяются.
Поясничная часть позвоночного столба особенна тем, что именно она испытывает наибольшую нагрузку, поэтому и не удивителен тот факт, что чаще всего человек сталкивается с различными болезненными состояниями именно на уровне поясницы. Так среди всех острейших болей, поражающих позвоночник, главный удар на себя принимает поясница. Термин «прострел в пояснице» идеально описывает состояние больного в момент приступа, ведь ощущение настолько сильное, болезненное и внезапное, что человек просто не способен быстро сориентироваться в дальнейших действиях. Единственное, что можно первым делом предпринять в таком случае, так это принять анталгическую (обезболивающую) позу, наиболее возможную, и попытаться добраться до кровати для облегчения страданий.
Внешний вид такого больного довольно специфичен: корпус согнут кпереди, одна рука хватается за поясницу, другая, особенно если боль распространилась на ногу или ягодицу, находится в одной из двух этих зон, а на лице — страдальческое выражение. Любое движение усиливает боль, волокна мышечного каркаса напряжены, человек практически обездвижен.
К огромному сожалению, многие заболевания сейчас «молодеют» и те, что ранее встречались только у стариков, могут в некоторых случаях появляться даже у детей. Поэтому говорить, чтопрострел в пояснице — это удел лишь людей старших возрастов, на сегодняшний день ошибочно.
Следует сделать вывод, что прострел в пояснице может возникнуть у каждого, особенно при наличии провоцирующих факторов, о которых будет указано ниже.
Очень важно своевременное обращение за помощью во избежание неправильного лечения и не перехода острого процесса в хронический, ведь последний хуже поддается лечению.
Можно попробовать самостоятельно убрать или, хотя бы, уменьшить болезненность. Основной принцип — расслабление напряженных поясничных мышц. Со способами утоления болей в домашних условиях будет упоминаться в разделе «Скорая помощь при простреле в пояснице», расположенном ниже.
ПРИЧИНЫ ПРОСТРЕЛА В ПОЯСНИЦЕ
Основной причиной, из-за которой возникает прострел в пояснице является раздражающее воздействие на корешок спинномозгового нерва (или несколько корешков одновременно) в поясничном отделе позвоночного столба под воздействием ряда причин, будь то сдавливание, травмирование или воспаление корешка спинномозгового нерва под воздействием инфекционных агентов. В результате такого патологического процесса корешок раздражается (компрессируется, растягивается, либо ущемляется) и больной испытывает боль в поясничной области и другие симптомы.
Прострел в пояснице имеет следующие основные причины:
- Смещение позвонков и возникновение блока в позвоночно-двигательных сегментах (ПДС) после неаккуратного, даже не резкого движения.
- Травмирование поясничной части позвоночника.
- Поясничный остеохондроз, прогрессирующий.
- Наличие протрузии межпозвонкового диска, либо позвоночной грыжи в поясничном отделе.
- Опухолевые образования в близких от корешка областях.
- Переохлаждение.
- Нелеченные инфекционные заболевания.
- Ряд других причин.
Наш позвоночник — это основа нашего тела и высокоорганизованная структура, которая, к сожалению, под воздействием ряда факторов, может давать серьезные сбои. Если страдает позвоночник, страдает и весь человеческий организм. Прострел в пояснице может быть не только последствием повреждения корешка, ведь вовлечены и другие структуры в процесс: диски межпозвонковые, суставные образования, связки, мышцы.
СКОРАЯ ПОМОЩЬ ПРИ ПРОСТРЕЛЕ В ПОЯСНИЦЕ
Прострел в пояснице всегда застает человека врасплох и характеризуется острой болевой симптоматикой, которую следует также быстро снимать. Для этого существует несколько рекомендаций.
1 рекомендация. При отсутствии противопоказаний, например, таких как непереносимость препаратов, почечная недостаточность и так далее, следует принять анальгетик (например, Кетанов), либо НПВС (нестероидное противовоспалительное средство) (например, Аркосия, Аэртал).
2 рекомендация. Следующим этапом, также учитывая возможное наличие противопоказаний, можно применить на область поясницы обезболивающий гель, (к примеру «Фастум-гель», «Диклак-гель»), поможет также приложение к пораженному месту пластыря (можно использовать пластырь «Олфен») и прием мочегонных средств (к примеру, Фуросемид).
3 рекомендация. Возможно снизить болезненность, приняв определенную позу, вот только поверхность должна быть ровной и твердой.
Существует два способа по укладыванию больного, которые помогут снять болезненность:
Первый способ (на рисунке):
- Пострадавшего следует уложить на поверхность плоскую, желательно твердую. Положив больного, согните в коленных суставах его ноги.
- Далее следует из одного-двух пледов или одеял сложить валик, который кладется под уже подготовленные (согнутые) ноги. Достичь эффекта можно быстрей: следует возвысить голени так, чтобы они находились параллельно по отношению к корпусу, желательное расположение бедер по отношению к корпусу под углом 90 градусов.
- Дополнительный обезболивающий эффект даст подложенный под поясницу валик.

Второй способ (на рисунке):
- В отличие от предидущей, данная поза подразумевает лежание на боку.
- Важным является правильное положение ног, которое заключается в следующем: ногу, которая сверху, следует согнуть, а ту, что снизу, нужно оставить ровной.

Немаловажный способ, с помощью которого можно снизить боли является фиксация поясницы. Фиксируя поясничную область, мы тем самым снимаем болевой синдром. Будет прекрасно, если у вас дома окажется пояс типа утягивающего корсета или тот, что используют штангисты. Принцип снижения болевого синдрома заключается в уменьшении нагрузки на область поясницы и ущемление корешка уменьшается.
Выполнив все вышеуказанные рекомендации и сняв болевой синдром, не забудьте обратиться к врачу, ведь вы устранили только проявление заболевания, а причина осталась!
ГРУППА РИСКА ПО ПРОСТРЕЛУ В ПОЯСНИЦЕ
К данной категории относятся люди, имеющие следующие факторы риска:
- частое обращение с тяжелыми предметами;
- отсутствие активных физических нагрузок;
- наличие лишнего веса;
- наличие в анамнезе болезней позвоночника и суставов;
- давнее или свежее травмирование поясницы;
- неправильная осанка.
ПРОФИЛАКТИКА ПРОСТРЕЛА В ПОЯСНИЦЕ
Болезни позвоночника «очень любят» неактивных людей, ведущих «сидячий» образ жизни. Главным в профилактике не только такого состояния как, прострел в пояснице, но и других болезней позвоночного столба является постоянное наличие легких физических нагрузок, которые не доставят пациенту усилий, займут от 10 до 30 минут вдень, но зато сохранят его здоровье на долгие-долгие годы. Заниматься можно как простой гимнастикой дома, так и посещать различные секции танцев, спортзал, бассейн. Очень полезен для опорно-двигательной системы велоспорт или обычное катание на велосипеде, пешие прогулки по свежему воздуху.
Существует несколько простых правил, которые помогут предотвратить проблемы позвоночного столба:
- Не зря с детского сада нас приучают к ежедневным простым упражнениям по утрам, ведь они помогут нам держать в тонусе организм и проводить профилактику болезней нашего опорно-двигательного аппарата. 10 — 30 минут ежедневно достаточно.
- Не забывайте, что позвоночник также питается тем, что вы ему предлагаете, а значит, необходимы витамины и минералы в вашем рационе. Следите также за тем, чтобы не набирать лишний вес, ведь это не только нарушает обменные процессы, но и нагружает суставы и позвоночник.
- Никогда не сидите на сквозняке, это очень вредно!
- Что касается закаливания. Закаливание полезно, если вы к нему подготавливаетесь постепенно, не пытайтесь сразу почувствовать себя моржом, ведь холод на неприспособленный организм действует пагубно.
- Позвоночнику важно чувствовать себя комфортно во время отдыха, особенно в ночное время. Самое рациональное и лучшее решение — приобретение ортопедического матраца и ортопедической подушки. Благодаря им ваш позвоночник отдохнет и восстановится.
- Мы часто проводим время сидя за рабочим столом, будь то письменная работа, либо работа за компьютером. При этом важно, чтобы были удобные и стол, и стулья. Стол должен быть определенной формы и высоты, а в кресле особо важными являются спинка и подлокотники. Правильно подобранные элементы рабочего стола будут помогать в сохранении здоровья вашего здоровья.
- Ровная и правильная осанка во время работы за столом, во время поездок в автомобиле — это очень важно! И важно здесь также иметь правильный стул и сидение.
- Если вы поднимаете тяжелые предметы, то делайте это правильно, только так вы не травмируете позвоночник.
ДИАГНОСТИКА ПРОСТРЕЛА В ПОЯСНИЦЕ
Это очень простая процедура, ведь пациент ни за что не перепутает прострел в пояснице с каким-либо другим состоянием. Главное — обратиться к врачу для постановки верного диагноза, поиска причины и решения проблемы.
Поза пострадавшего: корпус согнут кпереди, одна рука хватается за поясницу, другая, особенно если боль распространилась на ногу или ягодицу, находится в одной из двух этих зон, лицо выражает страдание. Любое движение усиливает боль, волокна мышечного каркаса напряжены, человек практически обездвижен. если болезненность сильная, то сначала ее стоит устранить, а уж затем продолжать диагностику.
В более спокойном состоянии пациент уже способен общаться, поэтому врач проводит беседу, узнавая наимельчайшие подробности, касаемые возникновения подобного состояния, начиная от причины ее появления и заканчивая тем, как пациент мог его устранить. Далее врач обследует человека при помощи рук, находя болезненные и «измененные» участки тела.
Для достоверности постановки диагноза может потребоваться применение дополнительных диагностических методик, среди которых наиболее информативными в диагностике заболеваний позвоночника и суставов являются рентгенография, магнитно-резонансная и компьютерная томография.
Острая боль в пояснице – люмбаго (поясничный прострел)
Как возникает люмбаго или прострел в пояснице
 Многие люди на личном опыте знают, что такое «прострел в спине». «Прострелы» могут возникать и в поясничном, и в шейном, и в грудном отделах позвоночника. Люмбаго – это остро возникающие, сильные боли в пояснице. Такие боли появляется внезапно в момент подъёма тяжести или после неловкого движения. Острая боль в пояснице может появиться и после длительного физического усилия, особенно если это усилие сочетается с переохлаждением и перенесенным сильным стрессом в течение последних 10 дней. Иногда резкая боль в пояснице может возникнуть и без явных причин. Она напоминает внезапный толчок, удар электрическим током. Боль может распространяться в одну или обе нижние конечности, иногда вдоль всего позвоночника, а воспринимается, как поясничный прострел. Пострадавшего словно сковывает, при этом он нередко застывает на месте.
Многие люди на личном опыте знают, что такое «прострел в спине». «Прострелы» могут возникать и в поясничном, и в шейном, и в грудном отделах позвоночника. Люмбаго – это остро возникающие, сильные боли в пояснице. Такие боли появляется внезапно в момент подъёма тяжести или после неловкого движения. Острая боль в пояснице может появиться и после длительного физического усилия, особенно если это усилие сочетается с переохлаждением и перенесенным сильным стрессом в течение последних 10 дней. Иногда резкая боль в пояснице может возникнуть и без явных причин. Она напоминает внезапный толчок, удар электрическим током. Боль может распространяться в одну или обе нижние конечности, иногда вдоль всего позвоночника, а воспринимается, как поясничный прострел. Пострадавшего словно сковывает, при этом он нередко застывает на месте.
Прострел в пояснице является первым клиническим признаком остеохондроза поясничного отдела позвоночника. Если кто-то говорит, что у него болезнь люмбаго, то это не так. Правильнее сказать – синдром люмбаго. А заболевание, которое вызвало этот синдром – остеохондроз позвоночника. В настоящее время в медицинской документации диагноз люмбаго врачи пишут не часто. Чаще используется формулировка:
«Острая люмбалгия.» Это по сути одно и то же.
Симптомы люмбаго
Главный симптом люмбаго – это сильная резкая боль в пояснице (прострел). Боль может быть ноющей, жгучей, сжимающей, или распирающей. Любые движения, в том числе чихание и кашель, смех, разговор усиливают болевые ощущения. Вначале боль трудно локализовать, она захватывает всю поясницу, может отдавать в грудную клетку, вниз живота, ягодицы. Нередко люмбаго сочетается с ишиасом. Ишиас проявляется болью в ноге, как правило ноющего, тянущего характера. Часто бывает так, что если боль появляется в вертикальном или согнутом положении, то больной даже не может самостоятельно сесть. Возникает ощущение «кола» в позвоночнике. Уменьшается боль в положении лёжа. Положение в постели при этом чаще всего вынужденное: лёжа на спине с согнутыми ногами или на животе, что приводит к небольшому расслаблению мышц спины. Так может продолжаться от 20-30 минут до нескольких часов, затем интенсивность боли постепенно уменьшается. Иногда боль нарастает постепенно и достигает максимума к концу первых или вторых суток. Люди, у которых случился поясничный прострел, очень щадят поясницу. Например, чтобы встать с постели больной проделывает целый комплекс этапных телодвижений для максимального предохранения поясницы от напряжения.
При люмбаго возникает выраженный спазм мышц поясницы
Кроме болей в пояснице при люмбаго постоянно наблюдается резко выраженное рефлекторное напряжение мышц поясницы. Мышцы нередко выступают как валики, расположенные с обеих сторон от остистых отростков позвоночника (середины спины). Вследствие выраженного напряжения мышц может отмечаться уплощение физиологического поясничного изгиба (лордоза) или наоборот его усиление (гиперлордоз). В некоторых случаях определяется искривление позвоночника в одну сторону – анталгический сколиоз.
Пальпация (ощупывание) поясничных мышц и позвонков в зоне поражения вызывает резкую болезненность.
Причины люмбаго
Патофизиологическим процессом, лежащим в основе люмбаго, является ущемление части студенистого ядра в трещинах фиброзного кольца межпозвонкового диска, особенно в его наружных отделах, которые обильно инервируются за счёт синувертебрального нерва. Люмбаго носит вертеброгенный характер.
Убедительно доказано значение мышечной патологии в формировании дистрофических процессах в межпозвонковом диске. Поэтому, правильнее говорить не о причинах возникновения только люмбаго, а о причинах возникновения и механизмах развития остеохондроза позвоночника вообще. Поясничный прострел (люмбаго), по сути – первый признак поражения пояснично-крестцового отдела позвоночника. Боль при люмбаго хоть и резкая, но обычно купируется сравнительно быстро, за несколько суток.
Лечение люмбаго или прострела в пояснице
Эффективным и полноценным лечение люмбаго (прострела в пояснице) назвать нельзя, если не будут выявлены и устранены причины, вызвавшие этот прострел. А так как причины люмбаго – это как раз и есть причины появления и развития остеохондроза позвоночника вообще, то становится понятным и правильный подход в лечении. Очень важно выявить и устранить функциональные нарушения со стороны позвонков и мышц, которые обеспечивают правильную работу всего позвоночника! Именно перегрузка межпозвоночного диска приводит к появлению трещины в его фиброзном кольце. А момент появления трещины в фиброзном кольце и проявляется, как острая боль или поясничный прострел. Устранить неполадки в работе позвоночника позволяет мануальная терапия. Затем достигнутый ре
Как вылечить люмбаго
- Для того, чтобы купировать выраженный болевой синдром, назначается медикаментозная терапия, физиотерапия.
Если есть необходимость, то используются медикаментозные лечебные блокады. Выполняются они врачом. Лекарство вводится паравертебрально, а также в тригерные точки на больной ноге. Как правило, назначается инфузионная внутривенная противоотечная и противовоспалительная терапия. - Рекомендуется фиксация поясничного отдела позвоночника с помощью ортопедического полужёсткого динамического корсета. Это тоже способствует уменьшению болей, потому как снижает нагрузку на позвоночник.
- Обязательно выявляются функциональные нарушения (блоки) в работе позвоночника мануальным терапевтом. Это просто необходимо, так как именно неправильная работа позвоночника ведёт к развитию остеохондроза, появлению протрузий и грыж межпозвонковых дисков. Для этого используется мануальная диагностика, а затем проводится сама мануальная терапия. Обычно на курс приходится в среднем от семи до десяти процедур.
- Стимуляция восстановительных процессов. Назначаются физиотерапевтические процедуры, рефлексотерапия, массаж.
- Лечебная физкультура.
Медикаментозное лечение, физиотерапевтические процедуры лучше назначать индивидуально. А исходить нужно из особенностей каждого конкретного случая и стадии процесса.
Важность лечебной физкультуры
Гимнастика при люмбоишиалгии вначале должна быть направлена на устранение мышечных спазмов. В равной мере — на снятие отека мышц и венозного застоя в них и корешках межпозвоночных отверстий. В конечном итоге, цель лечебных упражнений заключается в оптимизации двигательного стереотипа. Другими словами, необходимо заставить позвоночник работать более правильно, без перегрузки каких либо его сегментов. Это нужно для того, чтобы диски не разрушались преждевременно. А также не появлялись новые протрузии грыжи, и не увеличивались старые.
Вся лечебная физкультура должна строиться с учётом индивидуальных особенностей пациента. Это — осанка, особенности расположения грыж и протрузий межпозвонковых дисков. Упражнения ЛФК в комплексе с мануальной терапией являются не только профилактикой рецидивов при хронической вертеброгеной люмбалгии. Они являются профилактикой дегенеративно-дистрофического процесса (остеохондроза позвоночника), как такового.
Как лечить люмбаго с ишиасом
Лечение люмбаго с ишиасом в основном проводится практически также, как люмбаго без ишиаса.
Но ишиас требует дополнительных лечебных усилий и мероприятий.
Ишиас при люмбаго чаще всего вызывает рефлекторный спазм и отёк грушевидной мышцы. Спазмированая и отёчная грушевидная мышца в свою очередь сдавливает седалищный нерв, в результате чего появляется «тянущая боль в ноге.
Необходимо устранить спазм и отёк грушевидной мышцы. Для этого используются лечебные блокады грушевидной мышцы, мануальная терапия, рефлексотерапия, физиотерапия.
При развитии остеохондроза, формировании протрузий и грыж позвоночника большую роль играют сопутствующие заболевания. Это в первую очередь эндокринная патология: заболевания щитовидной и паращитовидной желёз, надпочечников и прогрессирующий сахарный диабет. При люмбаго, как частном проявлении остеохондроза необходимо проверить и состояние почек (провести УЗИ), сделать общий анализ крови и мочи.
Резко вступило в спину что делать?
Острая боль в спине, которая возникает внезапно и лишает свободы движений, в народе называется прострел (люмбаго). Чаще всего «простреливает» поясницу, ведь в этой области поясничный столб испытывает большие нагрузки. Боль может быть спровоцирована поднятием тяжести, резким наклоном, падением или даже чиханием. При других заболеваниях, например, ишиасе, боль в пояснице может возникать постепенно, однако следствием тоже становится серьезное ограничение движений.
Обычно причины острой боли в пояснице — воспаление, сдавливание или механическое повреждение нервных корешков в позвоночном столбе. Предпосылки для ущемления нервных окончаний создают остеохондроз, межпозвоночная грыжа, спондилез. При этих заболеваниях хрящевая ткань дисков теряет способность к амортизации, может наблюдаться уменьшение промежутка между позвонками, из-за чего возникает давление на нервный корешок и сильная боль.
Способствовать появлению прострела могут неподвижный образ жизни, при котором мышцы спины не получают достаточных физических нагрузок, страдает кровоснабжение. Лишний вес также способствует появлению проблем со спиной.
Чаще всего боль в спине проходит сама по себе за 10-14 дней, но это не значит, что не нужно ничего делать, а только ждать. Коварство боли в спине заключается в том, что если не обратиться к врачу и не устранить вызывающий ее фактор, то она возвращается вновь и со временем становится хронической. Так что обратиться к врачу при возникновении острой боли в спине надо обязательно, чтобы поставить точный диагноз и лишь потом начать лечить.
Ведь боль в спине на фоне остеохондроза или мышечного спазма хоть и неприятная, но не самый страшный вариант. Спина в области пояснице может болеть и при наличии камней или инфекции в почках, гинекологических заболеваниях, опухолей, трещины отростков позвоночника или перелома позвонка.
До посещения врача, необходимо обеспечить себе физический покой: лечь на спину, на жесткую постель. Такое положение позволяют мышцам спины расслабиться, благодаря чему спазм немного уменьшается и боль утихает. Нельзя прикладывать к пояснице грелку, допустимо только естественное тепло. Можно, к примеру, намотать пуховую шаль на поясницу или нанести противовоспалительную мазь с согревающим и обезболивающим действием. Например, Финалгон, Випросал, Апизартрон, Капсикам или Вольтарен.
Чтобы принять удобную позу, можно положить валик под поясницу, под колени или закинуть ноги под спинку дивана. Иногда помогает лечь на живот. Облегчение также вызывает использование ортопедического матраца. Если боль не уменьшилась по истечении 30- 40 минут, можно принять нестероидный противовоспалительный препарат, который дает быстрый обезболивающий эффект. Например, Баралгин, Но-шпа, Седалгин, Анальгин и т.д.
Однако принимать обезболивающие средства в большом количестве нельзя — они имеют множество побочных эффектов. До обращения к врачу использовать их нужно лишь тогда, когда уже боль стала труднопереносимой. Эффективно снимают болевые ощущения миорелаксанты — препараты, расслабляющие мышцы. Но принимать их можно только по назначению врача.
Методы лечения боли в спине полностью зависят от диагноза, который поставит врач. Он должен назначить прием медикаментов после проведения диагностики и выявления основного заболевания, вызвавшего боль в спине. При этом если анальгетики и гормональные средства не дают должного эффекта, врач направляет на инъекции лекарств, которые называют блокадами. Они быстро снимают острые боли в мышцах, благодаря их расслаблению.

Долгое время врачи при острой боли в спине советовали лежать в постели несколько дней, а сегодня подход к лечению у них иной. Теперь рекомендуется лежать только в первый день возникновения боли, а затем по возможности надо встать и двигаться. Нехватка движения вредна, для устранения отечности и скованности в суставах полезно даже делать гимнастику. Она улучшает кровоснабжение мышц спины и укрепляет мышечный корсет. Выполнять упражнения следует лежа на спине, без напряжения и резких движений.
Массаж — еще один метод терапии, который эффективно дополняет медикаментозное лечение боли в спине. Массирование помогает даже тем, кто даже уже не может разогнуться от сильнейшего приступа.
И наконец, для профилактики боли в спине — долго не сидите в одной и той же позе. Ведь резкая боль в пояснице и в области крестца чаще всего возникает у трудоголиков, которые по роду своей деятельности вынуждены длительное время сидеть за компьютером или рабочим столом.
Берите пример с легендарного отца автомобилестроения Генри Форда, который дожил до 95 лет и ни разу не пожаловался на боль в спине. Он был уверен, что сохранить прекрасную форму до преклонных лет ему помогло то, что он никогда не сидел, когда можно было стоять, и никогда не стоял, когда можно было лежать. Мы полностью согласны с утверждением американского магната. Если даже у вас «сидячая» работа, регулярно делайте разминки: пройдитесь пешком, выполняйте гимнастику или просто отдохните, приняв лежащее положение.
— Вернуться в оглавление раздела «Неврология.»
Автор: Искандер Милевски. Дата публикации: 6.11.2018
Удар в спину. Что делать, если вступило в поясницу?







В развитых странах эта проблема выросла до уровня пандемии, так как от 40 до 80% населения страдают этим синдромом, который существенно снижает качество жизни, а иногда даже приводит на больничную койку.
Прострел везде поспел
По данным Всемирной организации здравоохранения, БНЧС – вторая по частоте причина обращения к врачу после респираторных заболеваний и третья по частоте госпитализаций. Несмотря на то, что у каждого второго человека болезненные ощущения в спине проходят через неделю, а у большинства остальных – в течение 1,5–2 месяцев, есть люди, у которых острая боль становится хронической и продолжается длительное время, приводя к существенным ограничениям, а порой к социальной изоляции и депрессии. Впрочем, и у 70–90% из тех, кого боль в спине быстро отпустила, через некоторое время происходят новые обострения.

Эта проблема обычно впервые возникает в возрасте от 20 до 50 лет, хотя в последнее время на боли в пояснице стали всё чаще жаловаться и подростки (от 12 до 26% из них знают, что такое, когда сильно болит спина). Тем не менее чаще всего синдромом БНЧС страдают люди среднего возраста и старше, особенно женщины. С годами выраженность боли нарастает и к 55–65 годам достигает пика.
Нет ли чего-то опаснее?
Главная причина первичного болевого синдрома в нижней части спины – старение позвоночника и связанные с этим дистрофические и функциональные изменения в тканях суставов, позвонков, межпозвонковом диске, фасциях, мышцах, сухожилиях и связках. У пожилых людей боли в пояснице чаще всего вызывает спондилоартроз (дегенеративные изменения суставов позвонков).
Но ставить диагноз на глазок, основываясь только на жалобах больного, врач не имеет права, поскольку боль в спине может быть вызвана и другими заболеваниями, в том числе очень опасными. Поэтому первым делом необходимо убедиться в их отсутствии. Вторичная боль в нижней части спины может сопровождать, например, травмы позвоночника, остеопороз, злокачественные опухоли, инфекционные процессы (в частности, туберкулёз), а также заболевания внутренних органов (почек, кишечника, органов малого таза) и даже психические расстройства.
Поэтому, прежде чем поставить диагноз, врач должен собрать тщательный анамнез и провести неврологическое, мануальное и ортопедическое обследования. Из аппаратных методов информативны рентгенография позвоночника, а иногда требуются ещё и КТ или МРТ.

Лежать, да не залёживаться
При приступе острой боли в спине больному необходим полный покой и постельный режим в течение 2–5 дней (желательно на твёрдой поверхности). Однако слишком долго залёживаться не стоит, так как при длительном покое ухудшается питание межпозвонковых дисков и выздоровление затягивается. Так что ранняя активность больного – один из важных компонентов лечения. При сильной боли состояние может облегчить ношение бандажа. Из медикаментозных средств – нестероидные противовоспалительные препараты (НПВП), которые следует принимать с первого же дня заболевания, и миорелаксанты. Для местного применения нужны противовоспалительные гели. При очень сильных болях может понадобиться блокада анестетиками. Когда острый процесс стихнет, можно перейти к занятиям ЛФК, массажу, физио- и мануальной терапии.
Чтобы снизить риск новых обострений и улучшить состояние позвоночника, также необходим приём хондропротекторов (препаратов глюкозамина и хондроитина сульфата). Они улучшают обмен веществ в хрящевой ткани межпозвонковых дисков и суставов, подавляют воспаление и помогают остановить дегенеративные процессы. Кроме того, у пациентов с хронической болью в спине эти препараты работают и в качестве обезболивающих лекарств. Наиболее эффективны они при длительном и регулярном применении.

Важно
Сигналы опасности, требующие дообследования:
- нетипичная картина боли (когда от движения она не усиливается или, наоборот, становится более выраженной в состоянии покоя, а также если боль отдаёт в нетипичные места: промежность, прямую кишку, живот и имеет чёткую связь с дефекацией, мочеиспусканием, половым контактом);
- недавно перенесённая травма спины;
- наличие онкологического заболевания;
- высокая температура, симптомы интоксикации и другие.
Лечение боли в поясничном отделе позвоночника

Зачастую боль в поясничном отделе говорит о развитии патологии, включая возникновение воспалительного процесса. Если своевременно не начать лечение, то симптомы будут прогрессировать и будет сложнее восстановить здоровье. Из этой статьи вы узнаете о причинах и способах лечения боли в поясничном отделе позвоночника.
Особенности боли в пояснице
В зависимости от характера, боль классифицируют на 3 вида:
Хроническая. Человек испытывает дискомфорт во время любой физической нагрузки — при наклонах, подъеме по лестнице или скручивании корпуса. В период рецидивов (обострений) боль может усиливаться и отдавать в различные части тела.
Острая. Возникает при смещении диска и характеризуется острыми болезненными ощущениями в пояснице. Подвижность ограничена, человек не может встать с кровати, ему сложно ходить или наклоняться.
Ноющая. Сопровождается неприятными ощущениями, которые не проходят в течение длительного времени. Как правило, ноющая боль сигнализирует о развитии заболеваний почек, мочеполовой системы. Также она может быть симптомом остеохондроза, спондилоартроза, спондилоартрита.
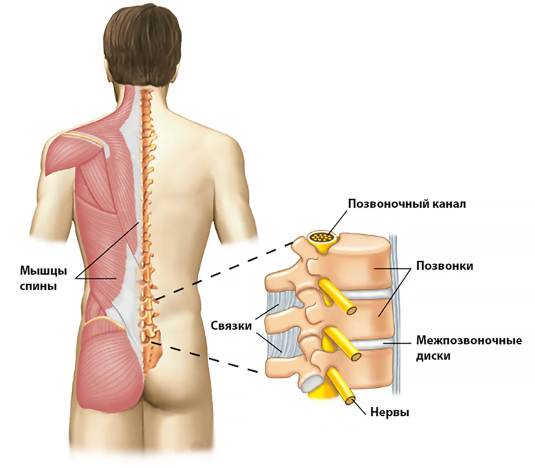 Рис. 1 Пояснично-крестцовый отдел позвоночника
Рис. 1 Пояснично-крестцовый отдел позвоночника
Помимо болевых и неприятных ощущений в поясничном отделе, у больного могут наблюдаться сопутствующие симптомы:
- мышечная слабость
- потеря контроля над мочеиспусканием и дефекацией
- онемение в ногах
- повышение температуры тела
- озноб
- резь в области паха/промежности
- нарушение менструального цикла
Если дискомфорт не проходит в течение длительного времени и человек жалуется сразу на несколько симптомов, важно незамедлительно обратиться к терапевту. Только врач может поставить правильный диагноз и назначить лечение.
Причины боли в пояснице
Выделяют две основные группы заболеваний, из-за которых развивается болевой синдром в поясничной области:
Проблемы с позвоночником:
Остеохондроз. Дегенеративно-дистрофическое заболевание, при котором межпозвоночные диски теряют свою гибкость и способность нормально функционировать. Заболевание может разрешиться на начальном этапе при условии своевременного лечения. Острые боли, усиливающиеся при наклонах, свидетельствуют о прогрессирующем развитии заболевания.
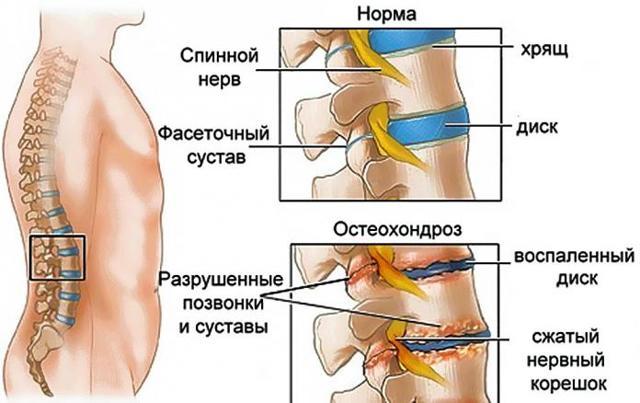 Рис. 2 Остеохондроз поясничного отдела
Рис. 2 Остеохондроз поясничного отдела
Спондилез. Заболевание позвоночника, при котором межпозвонковый диск сильно истощается и изнашивается. Причина патологии — травмы и повышенные нагрузки на позвоночник. Человек, страдающий спондилезом, испытывает трудности при поворотах корпусом. Болезнь характеризуется медленным течением, поэтому исход лечения зачастую положительный.
Сколиоз. Искривление позвоночника, которое чаще всего может возникать в подростковом возрасте из-за стремительного роста. Заболевание имеет 4 стадии и может проявляться болевыми ощущениями в пояснице.
Люмбаго. Внезапная простреливающая боль в поясничном отделе, при возникновении которой человек застывает в неудобном положении. Подвижность при люмбаго также ограничена.
Остеопороз. Серьезная патология, при которой костные позвонки становятся пористыми, теряют свою плотность и эластичность. Может возникать боль в пояснице при поднятии тяжести, смене положения тела и других нагрузках.
Болезнь Бехтерева. Системное заболевание суставов, при котором, человек испытывает скованность, болезненность и напряжение мышц спины в поясничном отделе. Эти неприятные ощущения могут усиливаться в ночное время и быть причиной частых пробуждений. Боль уменьшается во время движения и выполнения упражнений.
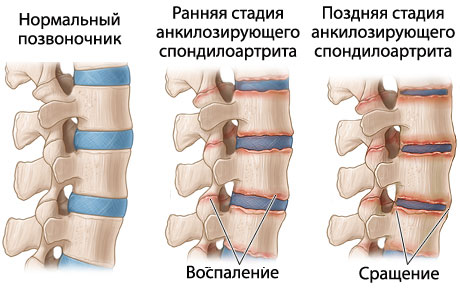 Рис. 3 Болезнь Бехтерева
Рис. 3 Болезнь Бехтерева
Миофасциальный синдром. Достаточно распространенное заболевание, развивающееся из-за продолжительного нахождения в неудобной позе или после физической нагрузки. Отличительная черта — наличие триггерных (болевых) точек в пояснице или в области ягодиц. При надавливании на них возникает резкая боль.
Заболевания внутренних органов:
Приступ аппендицита. В зависимости от особенностей функционирования организма человека боль может появляться с правой стороны и отдавать в поясницу.
Воспаление почек. Основной симптом при нарушении в работе почек — тянущая и неприятная боль в поясничном отделе. Также она может сопровождаться появлением отеков и увеличением температуры тела.
Панкреатит. При развитии этого заболевания человек может испытывать тошноту, рвоту и расстройство желудка. Если боль в пояснице вызвана именно панкреатитом, при прощупывании позвоночного столба болевые ощущение не усиливаются.
Холецистит. Боль локализуется в правом подреберье, при этом происходит ее иррадиация в поясницу. Прострелы и неприятные ощущения в пояснице говорят о вовлечении волокон спинномозговых нервов в патологический процесс.
Эндометриоз. Гинекологическое заболевание, при возникновении которого внутренние клетки слоя стенок матки разрастаются за ее пределы. Женщина испытывает боль в поясничном отделе.
Ожирение. Лишний вес создает излишнюю нагрузку на поясницу и межпозвонковые диски. В результате, они деформируются и разрушаются. Человек ощущает дискомфорт при длительной ходьбе или подъеме по лестнице.
Онкология. Боль в пояснице может появляться при наличии доброкачественной или злокачественной опухоли. Она “поглощает” много кальция, в костных структурах возникает дефицит, они истончаются.
Физиологические причины боли в пояснице
Переохлаждение. Длительное пребывание на свежем воздухе в холодную погоду может спровоцировать онемение поясницы. При этом дискомфорт усиливается при наклонах, движениях и поворотах. Иногда она может отдавать в ногу или в ягодицу.
Критические дни. Во время менструального цикла примерно 50% женщин испытывают неприятные и тянущие ощущения внизу живота, которые распространяются и на поясничный отдел. Как правило, дискомфорт проходит после окончания цикла.
Чрезмерная нагрузка. Экстремальные поднятия тяжестей и слишком сильная нагрузка на поясничный отдел приводят к болевым ощущениям.
Климакс. В период менопаузы в организме женщины снижается уровень эстрогена — гормона, регулирующего восстановительные процессы. Костные ткани утрачивают способность полноценно восстанавливаться. Они становятся хрупкими.
Неудобная обувь. Ношение высоких каблуков и узкой обуви приводит к сдавливанию кровеносных сосудов в ногах. В результате, возникает ноющая боль в пояснице.
Отсутствие физической нагрузки. Малоподвижный образ жизни и недостаток физической нагрузки способствуют появлению хронических болей в пояснице. Мышцы атрофируются и утрачивают природную эластичность.
Диагностика
Вначале врач опрашивает и осматривает пациента. Он назначает прохождение общехимического анализа (сдачу крови и мочи). Для получения общей картины и исключения серьезных патологических изменений рекомендуется пройти:
КТ. Современный метод диагностики, с помощью которого можно обнаружить развитие патологии на ранней стадии. Он четко визуализирует все костные структуры.
МРТ. Показывает, в каком состоянии находятся мягкие ткани и хрящи. Также с помощью МРТ диагностируют опухоли, межпозвонковые грыжи и изменения в кровеносных сосудах.
Рентген. Дает информацию об изменениях в костной структуре позвоночника, показывает наличие ушибов, микротрещин и помогает обнаружить патологии позвоночника.
УЗИ. Позволяет определить состояние внутренних органов, а также обнаружить воспалительные процессы.
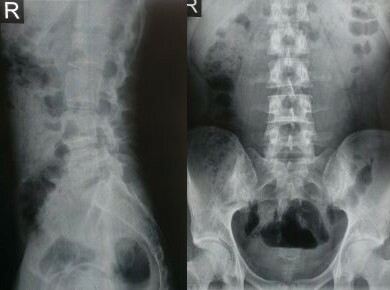 Рис. 4 Рентген поясничного отдела позвоночника
Рис. 4 Рентген поясничного отдела позвоночника
На основе полученных данных врач ставит диагноз и назначает лечение. При необходимости предлагает пройти обследования у других специалистов: гинеколога, эндокринолога, гастроэнтеролога.
Как вылечить боль в пояснице
Способы лечения зависят от заболевания и назначаются индивидуально. Как правило, комплексная терапия наиболее эффективна. Обычно рекомендуют:
- избегать подъема тяжестей
- принимать витамины группы В и кальция
- использовать поддерживающий бандаж
- заниматься плаванием, больше двигаться или проходить курс лечебной гимнастики
- принимать кортикостероиды для купирования сильного воспаления (по показаниям врача)
- миорелаксанты для снятия спазмов
В зависимости от причины заболевания врач может назначит постельный режим или, наоборот, увеличение физической активности. Например, при защемлении нервов рекомендуют пассивный отдых. При некоторых мышечных спазмах — массаж и умеренную физическую нагрузку. Также к методам лечения относятся:
Физиотерапия. Включает ряд методов физического воздействия на больную область. С ее помощью улучшается микроциркуляция, пропадают отеки и спазмы, а также удается достичь противовоспалительного эффекта.
Мануальная терапия. Вид альтернативной медицины, который используют для лечения опорно-двигательного аппарата. Специалист находит место ущемления нервов и помогает спазмированным мышцам расслабиться. Также приводит в тонус те места, которые, наоборот, очень сильно расслаблены.
Иглоукалывание. Помогает снять боль за счет применения специальных игл. Их вводят в активные точки на теле и позвоночнике. Происходит расслабление мышц, поясница становится более здоровой.
Когда консервативная терапия не дает результатов, необходимо обратиться к нейрохирургу. Чаще всего, операцию назначают при межпозвонковых грыжах, которые привели к ущемлению спинномозгового корешка и возникновению корешковой боли.
Что делать при сильной боли в пояснице
При острой боли в пояснице, которую невозможно терпеть, пациенту назначают блокаду. Процедуру, при которой врач вводит обезболивающее в область возникновения боли или прохождения нервного волокна. Этот радикальный метод на время помогает избавиться от болевых ощущений. В дополнение к нему специалист может назначить прием антибиотиков, иммуномодуляторов и хондропротекторов.
При сильной боли в пояснице не стоит заниматься самолечением или терпеть. Это может привести к фатальным последствиям, вплоть до инвалидности или смерти.
Профилактика и прогноз
Старайтесь держать баланс между работой и отдыхом. Сидячий образ жизни и недостаток физической активности — основные причины возникновения боли в пояснице.
Если работаете за компьютером или весь день проводите за рулем, постарайтесь найти время для занятий спортом или прогулки. Не обязательно по два часа проводить в зале. Можно выбрать посильные упражнения из йоги, фитнеса или пилатеса и выполнять их дома.
Носите тяжести в рюкзаке. Это поможет равномерно распределить нагрузку на спину и не сорвать ее. Когда поднимаете что-то тяжелое, сгибайте ноги, а не спину. Если нужно достать вещь сверху, используйте стремянку или стул.
Проходите сеанс массажа. Два раза в год посещайте массажиста и проходите курс массажа не менее 10 сеансов. Это поможет снять мышечные спазмы и способствует общему оздоровлению организма.
Приобретите ортопедический матрас и подушку. Во сне человек проводит ⅓ жизни. Позаботьтесь о том, чтобы в это время вы комфортно себя чувствовали и могли полноценно расслабиться. Покупайте изделия в ортопедическом салоне после консультации продавца.
Чтобы себе не навредить, с осторожностью относитесь к методам народной медицины и самолечению. Если вам нужна помощь специалиста, вы можете обратиться в нашу клинику. Для записи на прием оставьте заявку или позвоните.
